本文作者从一段采访说起,将我国电子病历系统的构建和发展进行了梳理,详细阐述了电子病历的困境与改革,并对其未来发展进行了预测,与大家分享。

在抖音上看到央视网的这样一段采访。主持人问湖北中西医结合医院的张继先医生:您当时是怎么发现,华南海鲜市场有可能是个源头?张继生医生说:我们医生写病历,有病历系统,填出来的时候就发现了,这些人的共同点都是在华南海鲜待过。
作为一个做诊疗系统的产品经理,我触动很深。病历系统是一个很好的工具,在这里帮助了这些医生发现问题,上报问题。但如果医生疏忽了,岂不是可能让源头揭开得更晚,影响更大?未来的病历系统是否可以做到更智能?
本文就来谈谈我对电子病历困境与发展的看法。
一、电子病历系统概述
电子病历不仅仅指病程记录,还包含相关的检验、检查项目及结果,处方记录,手术记录,护理记录等。是患者所有健康相关的完整档案。
电子病历系统看似不复杂,当我们查看病历时,就是一份份报告和结果。但实际上,电子病历牵扯了很多面,有很多相当复杂的系统在背后做着默默的支撑。
比如说患者在家对慢病的体征监测;帮助医生诊断和处理疾病的辅助决策系统;不同人群用药规范的提醒;化验检测仪器的数据对接;拍片时的影像系统对接……以及麻醉系统、心电监护系统、重症监护系统、会诊系统等等。
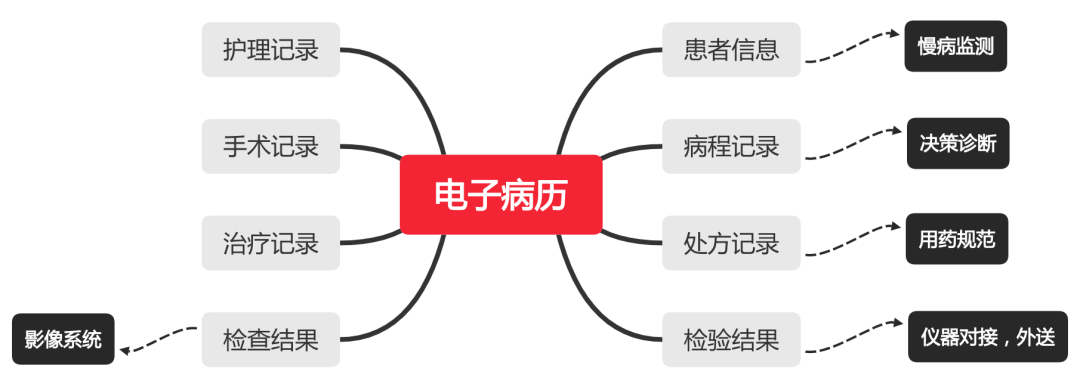
对外,电子病历系统作为一个核心,链接了多方,医疗机构,政府学术机构,支付保险机构,药企器械机构,居民患者等。使得相关行业可以配合的更加紧密,高效解决病患问题。
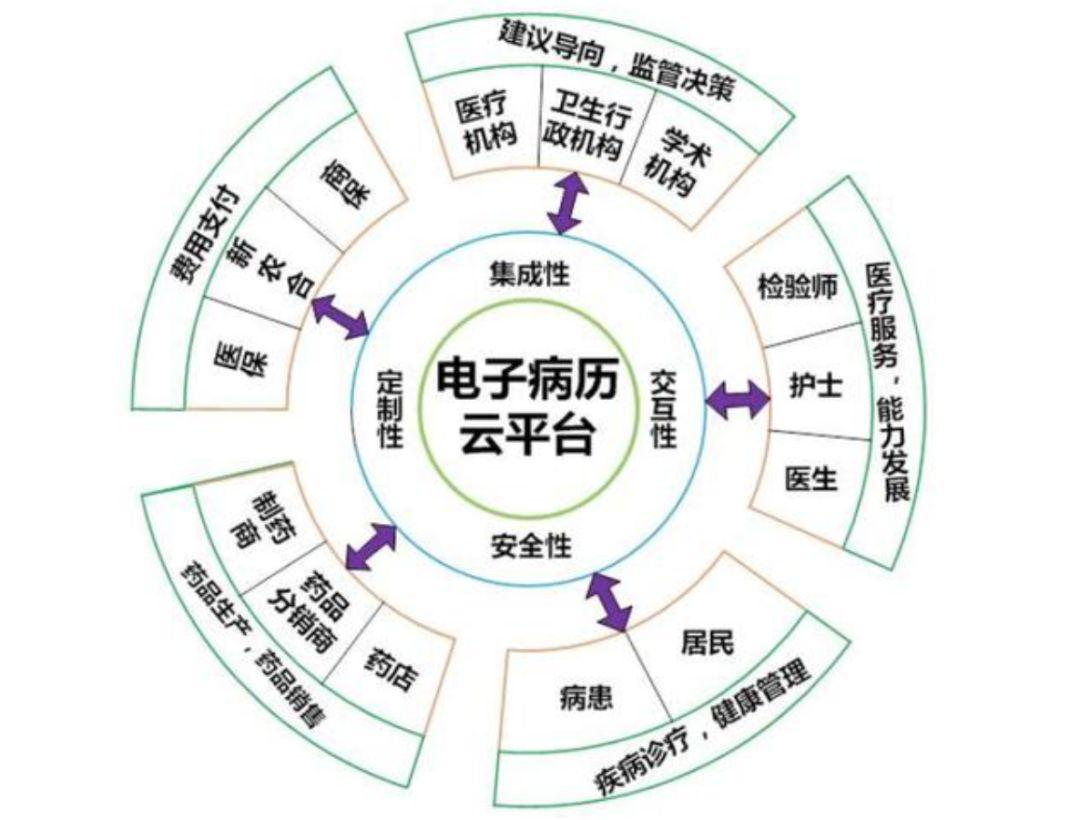
从2010年3月,国家开展电子病历试行,到现在2020年,这10年的时间,我们去看病就会发现,整个病历系统及相关的系统功能已经做的比较完善了。
但它的发展目前还是有不少困难存在的。
二、电子病历的困境
如上所述,电子病历的困境不来自于自身功能的不完善,而是其录入数据的准确性,以及对外的共通、联合。
我们都知道,如果一个人的病历数据是不一定准确和分散的,对医生的决策是不利的。如果全国人民的病历数据是不一定准确和分散的,就不能监测到国民健康。
目前,这种不准确和分散问题还很突出,我们来看看这中缘由。
1. 病历来源多引起的缺失
一个人的病历可能来源于哪些地方?公立医院,私立专科医院,社区医院,私人诊所,药店……
这是国家卫健委发布的医疗机构类型及数量。我们可以看到,3大类,99万家,都可能产生医疗数据。
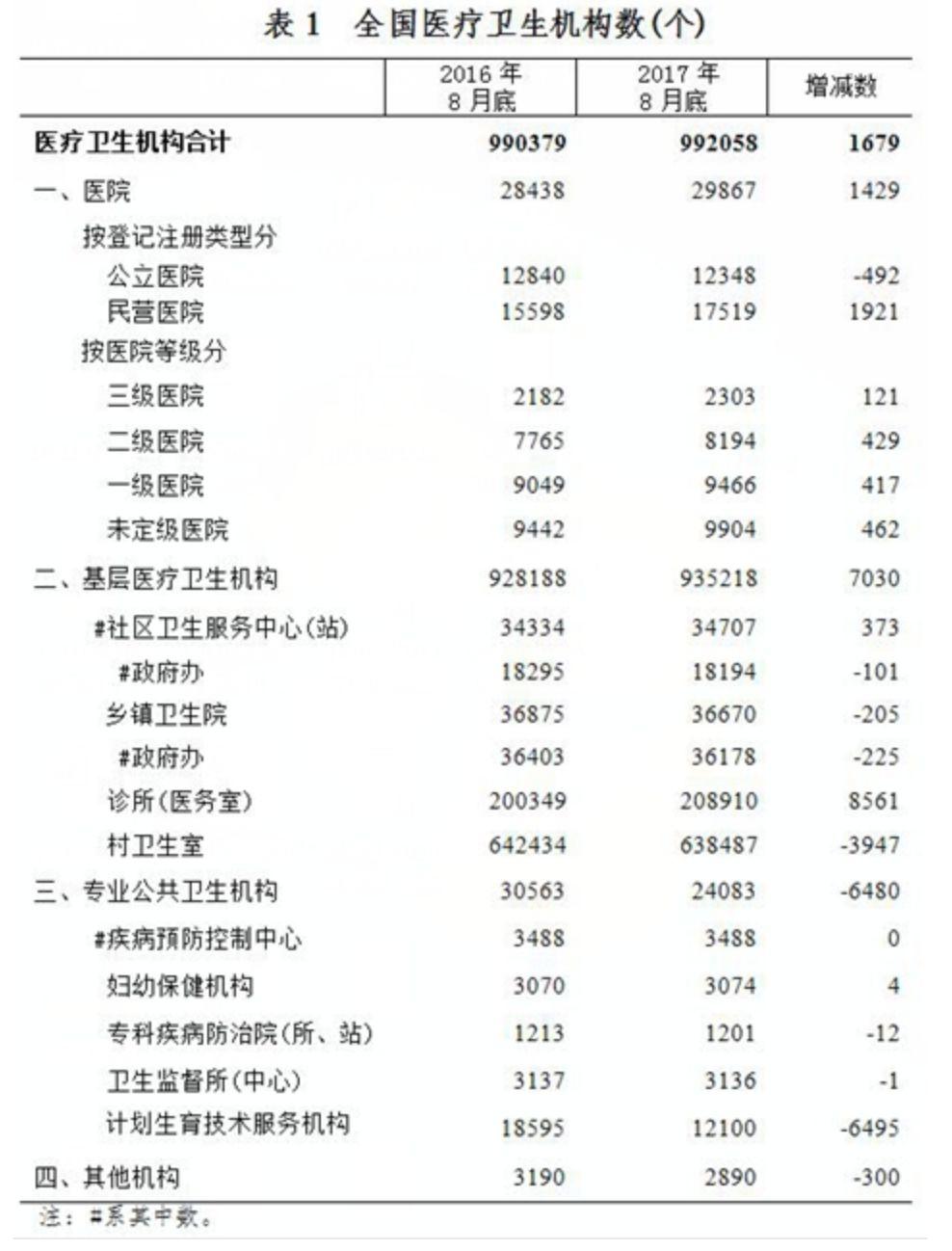
理想状态是,这些机构产生的数据,都可以统一存储和管理。但我们也知道,这是目前不可能的。
首先,国家对于这些机构的监管力度是不同的。三甲医院和一些社区卫生站的病历数据已经可以被国家集中查阅,但那些私立机构和诊所的数据,还未被纳入。
其次,由于信息化的发展水平区域不平衡,一些偏远地区的大医院都有数据未同步的情况。更别说很多小诊所,还在手写病历和处方。
再者,医护从业人员的信息化水平也层次不齐。年轻医生在写电子病历时,还是比较容易上手的,但对于年纪较大的医生来说,很难去改变,特别是一些老中医。
这些原因都会导致病历资料的缺失。
2. 历史问题各地区为战
我们都听过这个词:医保异地就医结算。
就从医保来说,颗粒度细到市,每个市的结算规则都不一样。各个地区就像是一盘散沙。(图仅为示意,实际市的数量多很多)。
我国对于医疗的监管长期以来都是以市为单位在运作,病历资料就很难共享。即使所有的病历都能电子化了,区域界限的打破也不是一朝能够完成的。
3. 病历质量存疑
承接上面原因:各区为战,医疗标准和监管力度肯定不一样。就会导致很多病历数据的不规范化。这种不规范会表现出2种情况:
(1)病历不完整
一份完整的病历应该包含病历、处方、检验等数据,但很多乡村小诊所为了多看几个病人,直接开药,也不写病历。那如何知道开立的处方到底是治哪种病的呢?
(2)病历书写不规范
国家对于病历的书写有指导性文书,但不是强制。比如有些地区可能会要求主诉一定要写,有些地区可能会要求诊断一定要写。如果没有强制要求一定填写,很多医生就可能不会去写。
就算写了,其准确度也是要打一个问号的。这是我见过的几个主诉和诊断。
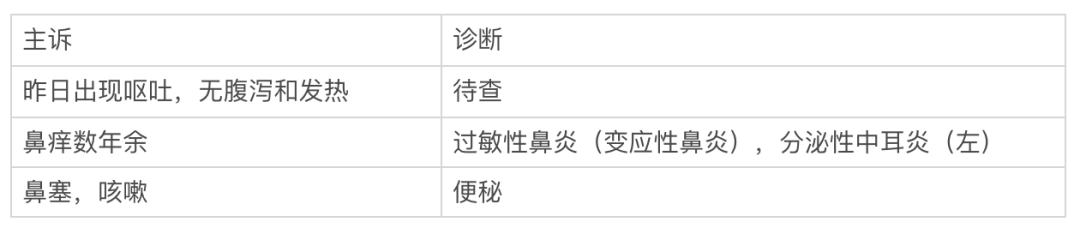
非专业人士都觉得这主诉和诊断对不上,医生肯定不会这么瞎判,那为什么反应到病历上的数据就这样了呢?
不禁要思考这个问题了:现在的医疗资源下,能给医生写一份完整、准确病历的时间有多少?大部分的医生看病3分钟,已经花2分钟时间在写病历了。
4. 技术原因导致的封闭
(1)病历系统性能要求高
以一个大型三甲医院为例,平均门诊量高达7000—10000人次/天,这样算下来,一年的门诊量高达240万—250万人次/年。当患者就诊时,医生通过电子病历系统从200多万份数据中快速、准确的找到该患者在该医院的数据。
如果是全国的数据汇总在一起。就需要更加多的存储空间和强大的计算能力,同时要确保系统的稳定,这是一个比较庞大的工程。
(2)病历数据安全性要求高
曾经,深圳市妇幼保健院上千名孕产妇个人信息遭到泄露,信息甚至详细到孕周及预产期、居住地址、电话号码等。
病历内容不管是患者医疗信息还是患者个人的隐私都具有法律效力,很多医疗机构更喜欢数据库的本地部署,不愿意把患者资料进行公开共享。
病人的电子病历信息需要长期保存,且信息数据量大,系统不仅要实现病人信息的长期保存,而且在发生故障时,病人的信息都不能丢失,在需要时还要能提取出来。
总的来说,目前的技术做到单院的存储问题不大,要做到全国集中就很难了。
三、改革进行中
虽然电子病历的改革任重而道远,但国家这2年开始迈出了脚步。在北京和杭州,已经开始了医疗机构的病历共享和完全电子化。

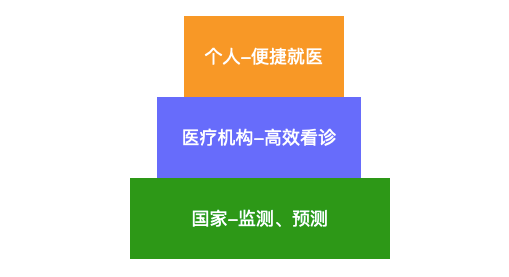
这些改革会大力惠及这三方。个人历史病历保管及就医的便捷,医疗机构看诊更加准确和高效;国家可以全面监测和预测。
1. 政府监管平台强化
从市里的一个区开始,政府针对之前一些医疗机构监管不到的情况,开始构建监管平台了。
比如说走的比较快的,上海浦东区,就规定新开立的诊所须使用电子病历系统,且该系统可以接入到监管平台。杭州的一些区也开始了监管平台的构思。
这一步是把病历可能存在的来源都能够收集起来。假设大部分人的生活区域是相对固定的,比如我一直生活在杭州,那这一步就可以收集到我绝大部分的病历信息了,是非常重要的一步。
但这会比医保更加的分散,等这些分散的点各自建立完,再合起来,是很漫长的。
2. 医疗机构数据逐步开放
就像上面看到的,2018年8月,北京地区实现了30家试点医院的病历共享。要知道,在这之前,各家医院的数据都是不对外开放的。
不仅是医院之间,现在一些私立医疗机构也会和医院进行会诊、转诊合作,可以进行患者病历信息的共享。
这不仅能让医生在看诊时全面了解患者,减少误判,漏判。对于病人的就诊体验也是一个很大的提升。以前去医院看病、药店买药,一定要拿上纸质病历本,医生把病历打印出来后贴在病历本上,要是没拿还不给看。等病历本写满后,还要去市民中心更换,非常的不方便。现在杭州的改革已经让我可以看病买药只带病历卡了。
这背后少不了政府的支持和呼吁。各省前几年就开始纷纷出台《关于促进和规范健康医疗大数据应用发展的实施意见》,比如广东省其中就有一条指出,要推动政府健康医疗信息系统与全省全员人口、居民电子健康档案、电子病历三大数据库互联互通,数据共享共用,业务应用高效协同。


这里面的问题是,公立医院要求数据开放是比较容易的,而私立医院、私人健康管理机构等这些民营机构,想要完全的开放数据,不是光靠政策施压就可以的,也不是一声号令就可以完成的。
3. 第三方平台的介入
像支付宝等第三方平台的介入,病历卡都不需要实体了,只需要带上手机,出示电子病历卡就行,对个人来说实现了随时随地不适就诊的便捷。
杭州还推出了健康通app,对接了大部分的省市重点医院和社区服务站,个人在app上就能看到在不同医院就诊的门诊、住院、体检报告等。实现了病历的无纸化长期保管。
除了针对个人的,一些面向医疗机构的软件方也在做牵线搭桥的工作,就像上面提到的诊所到医院的转诊,某云转诊平台就是其中的桥梁之一,帮助双方实现资料的共享。
随着医疗政策的更加放开,国家大力支持社会办医,以增加医疗资源的供给。还有一些第三方平台在给众多小型医疗机构提供便捷的电子病历系统的同时,接入了国家的监管平台,做着串联的工作。

近年来,这些相关的第三方平台和服务商数量越来越多,一些还处于竞争对手的关系,数据都是独立保存的,很难做到平台间的数据共享。
四、未来的发展预期
想要构建一个全国共通的电子病历共享平台,个人能实现病历的终身无纸化保存,医疗机构能实现患者病历的任意调取查看,国家能利用大数据来预测疾病,合理调配资源。前面的路还很长,我们只是刚出发。
当然,对于未来的预期,还是要畅想一下的。
1. 区块链帮助解决技术问题
这几年很火的技术——区块链,对于他在优化电子病历系统方面的探讨非常的多。他可以实现个人健康数据的的数据共享、安全存储。
(1)医疗数据共享
区块链将个人数据进行分布式存储,利用去中心化的优势,轻松实现数据共享。
(2)保护数据安全
区块链将所有数据进行分布式存储,通过公钥和私钥访问数据。医疗机构及政府机关使用公钥,而个人可以使用私钥访问。区块链的非对称加密技术和哈希算法可以对其进行加密,防止隐私泄露或丢失。同时分布式的存储方式分散了数据丢失风险,增加医疗数据的安全性。
近年来我们听到的因病历修改引起的医疗纠纷也相当的多,纸质病历和电子病历都可能被篡改。但区块链一经生成节点不容许被修改的特点,防止了病历数据的篡改,一经修改必留痕迹。
虽然区块链能很好的解决数据安全性问题,但是数据量大的存储和处理,还是一个很大的考验。
2. 大数据助力疾病分析
如果未来所有患者的所有病历能集中化管理,当下很火的另一个技术——大数据分析,就能很好的把这些数据利用起来,助力于医疗的发展。
(1)临床辅助决策更优
中国医学会的一份误诊数据资料显示,中国临床医疗每年误诊人数约为5700万人,总误诊率为27.8%,器官异位误诊率为60%,恶性肿瘤平均误诊率为40%,如鼻咽癌、白血病、胰腺癌等,肝结核、胃结核等肺外结核的平均误诊率也在40%以上。基层医生的水平普遍低于三甲医院,且人数众多,误诊很容易发生。
另一方面,由于医疗水平的差距,小城市及偏远地区针对疾病的治疗手法还停留在以前,甚至不知道如何处理,无法高效地解决患者问题。
美国辅助诊断做的比较好的公司是梅奥集团,国内也有很多公司在做临床辅助决策系统,但目前在数据的采量,科学术语的整理,机器的深度学习上还是有很多不足的,也被一些医生成为“鸡肋”。
辅助决策的难点不在于疾病知识库的不完整,虽然每年还会有新型病毒,但医学的发展已经走的很前了,缺的是大量的有效分析和训练。如果能利用足够量大且规范的数据来进行长期地分析和训练,还是很有希望做到替代半个医生,给医生分担压力的。
现在也有不少面向患者端的智能自诊软件,但效果不是很理想。如果这个决策系统做的足够的全、精、准,很多患者的小病都可以在家就解决了,也能很大程度缓解医疗资源的紧张。
(2)流行病发现更快、准
现在,当各医疗机构在发现患者有传染病时,是通过这样一张传染病报卡上报的。
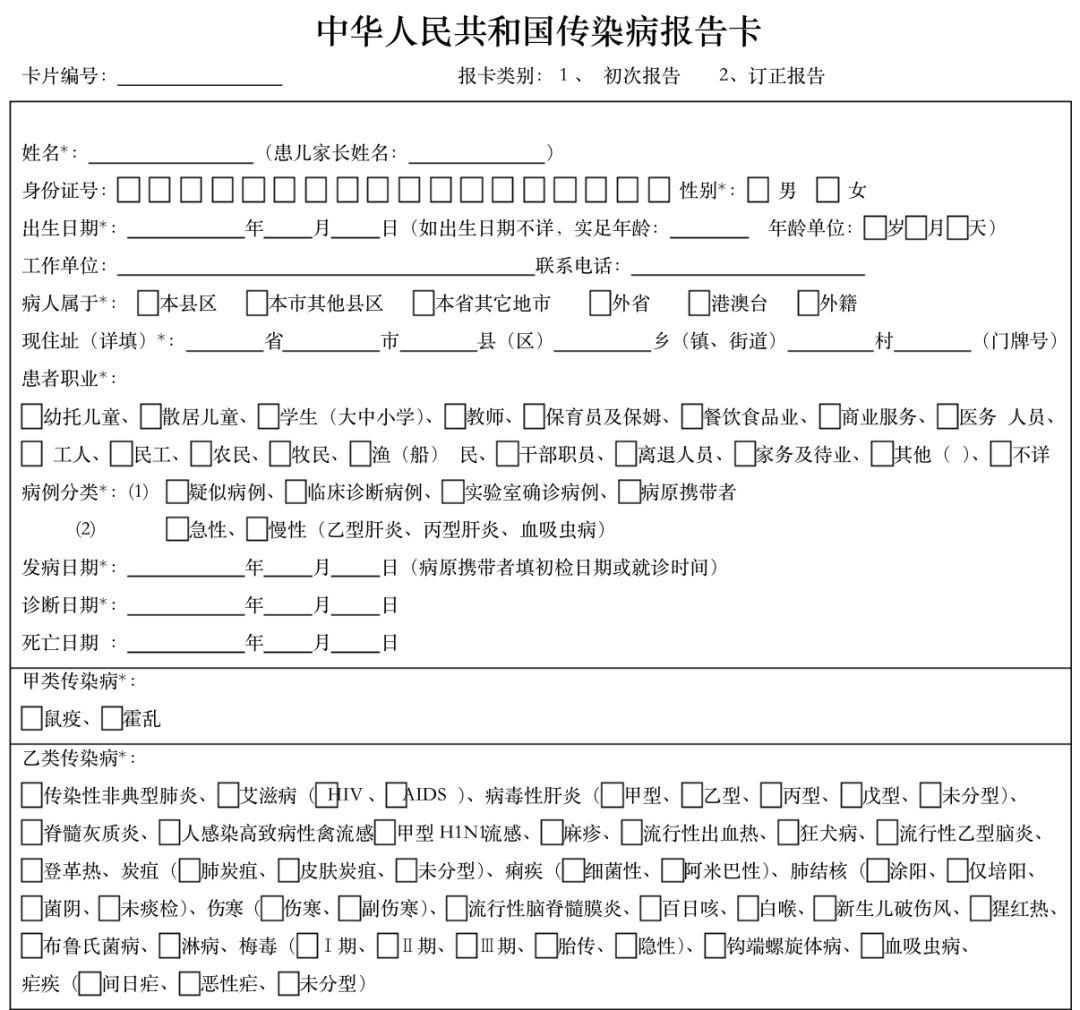

上报流程是这样的:

这是国家卫健委发布的2019年1月全国法定传染病报告发病、死亡统计表,这最下面有这样一句话也说明了数据来源:
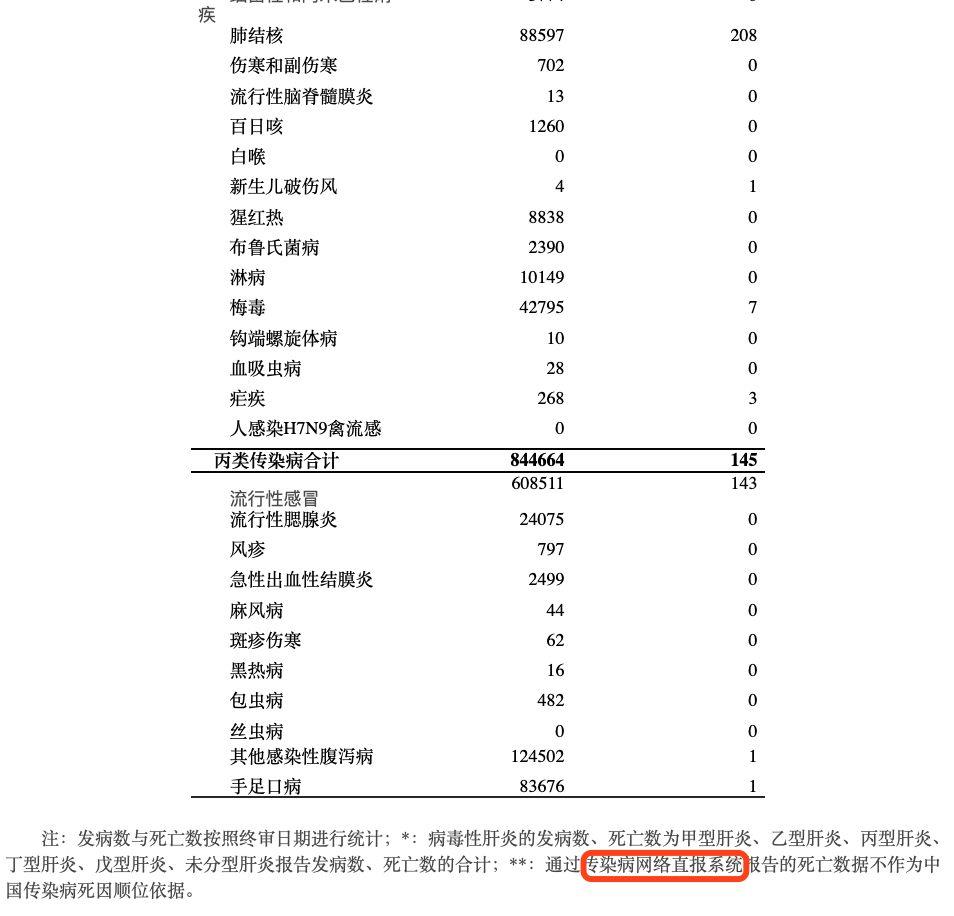
这些环节中有一个不及时或遗漏,都可能导致疾病的晚发现,导致更多的人感染。就像张继生医生说的,当病历填出来时,就发现了患者的共同点。如果发现的这个人不是医生,而是病历系统自己,那这预警会更加的及时和准确。
是不是下一个流行病毒来临时,我们可以更早的嗅到?各行业也能够及早的动员起来,进行合理的资源调配。比如说口罩厂提前增加量产,快递提前配送。
如果是已知的疾病,像流感必备药——奥司他韦,药企也能提前加大供应,医疗机构加大备货,避免当年一药难求的困境。
总结
从纸质病历到电子病历的转变,这10年来已经取得了很大的成就,相关的软件支持也已经比较完善了。下一阶段,是病历规范化、共享化、全局监管化的阶段。未来希望利用海量的病历数据,解决更多人看病难、花费高的问题,合理调配社会资源。
病历系统不应该只是一个替代纸的工具,更应该利用好他收集到的数据,这样才能最大程度的发挥其价值。
作者:司马特小队,丁香园高级产品经理。微信公众号:司马特小分队
本文由 @司马特小队 原创发布于人人都是产品经理,未经许可,禁止转载。
题图来自Unsplash,基于CC0协议
